Los brotes de eccema pueden ser una experiencia frustrante e incómoda para los adultos. Comprender cómo identificar y prevenir estos brotes es esencial para controlar la afección de forma eficaz. En este artículo, exploraremos los desencadenantes, los síntomas y las medidas preventivas comunes de los brotes de eccema.
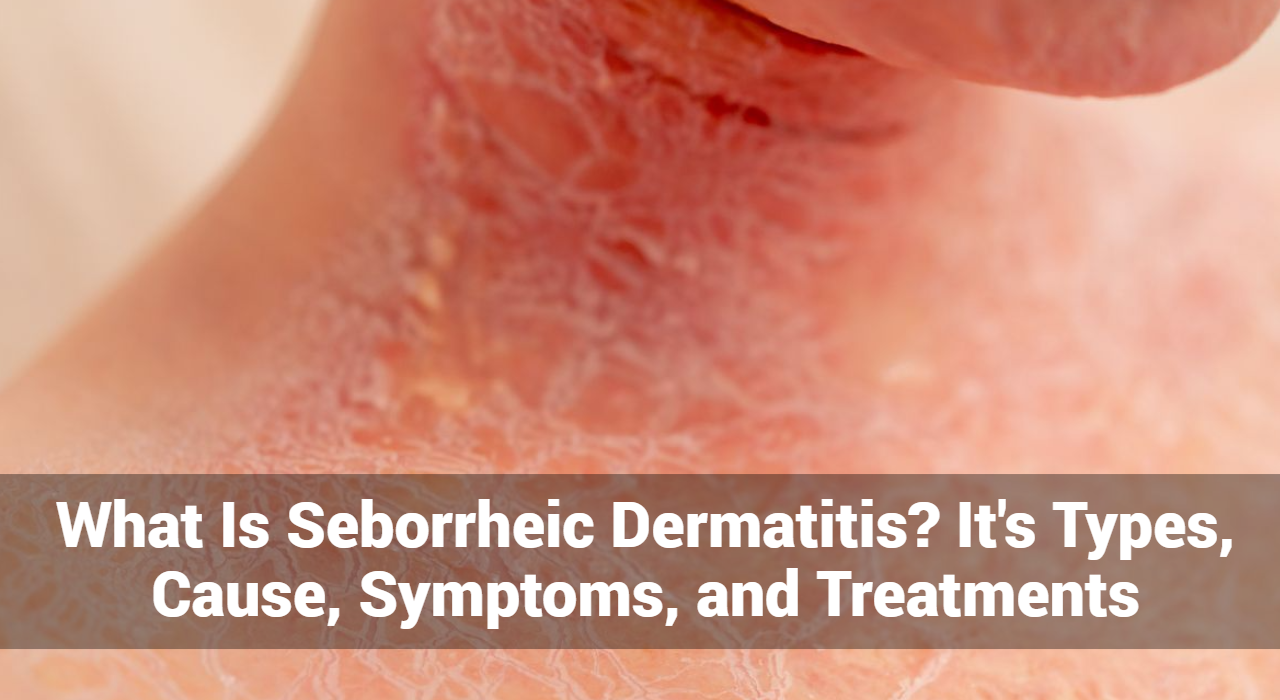
¿Qué es el eccema?
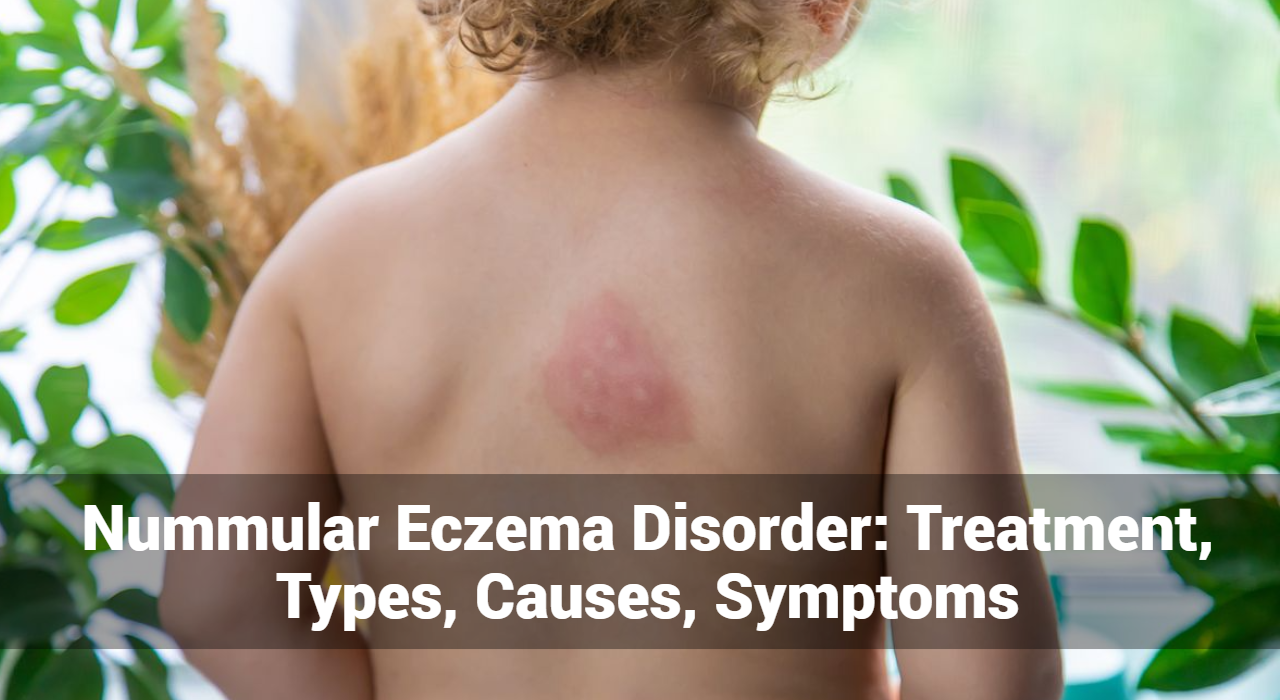
El eccema, también conocido como dermatitis atópica, es una afección que enrojece, inflama y pica la piel. Es una afección común que puede ocurrir a cualquier edad, pero se observa con mayor frecuencia en niños. El eccema puede variar en gravedad y, a menudo, es crónico, lo que significa que puede durar mucho tiempo, con períodos de remisión y exacerbación.
¿Qué son los brotes de eccema?
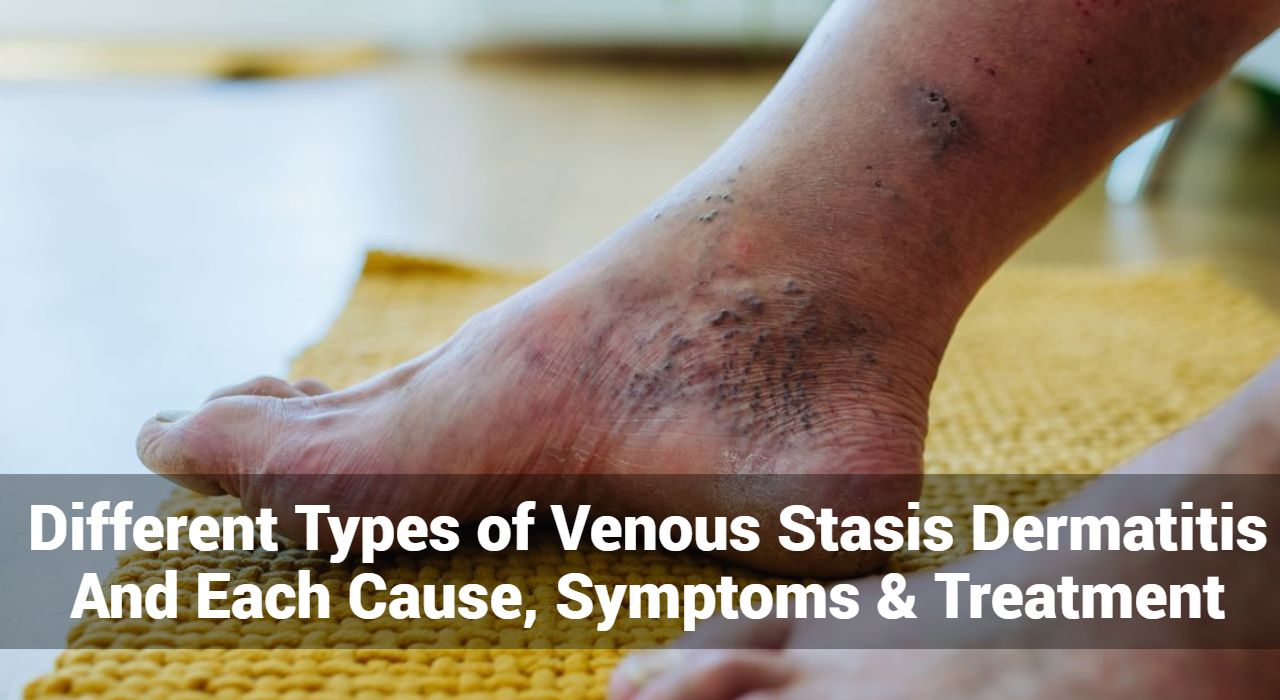
Los brotes de eccema se refieren a períodos en los que los síntomas del eccema, una afección crónica de la piel, empeoran significativamente. Estos brotes se caracterizan por un aumento de la inflamación, picazón, enrojecimiento y otros síntomas que pueden causar un malestar considerable. Comprender qué desencadena estos brotes y cómo controlarlos es esencial para las personas que viven con eccema.
Identificar los brotes de eccema
Los brotes de eccema pueden ser una experiencia angustiosa, caracterizada por un empeoramiento repentino de los síntomas. Comprender cómo identificar estos brotes es crucial para un manejo eficaz y una intervención oportuna. En este artículo profundizaremos en los signos, desencadenantes y estrategias para reconocer los brotes de eccema.
Reconocer los signos de los brotes de eczema
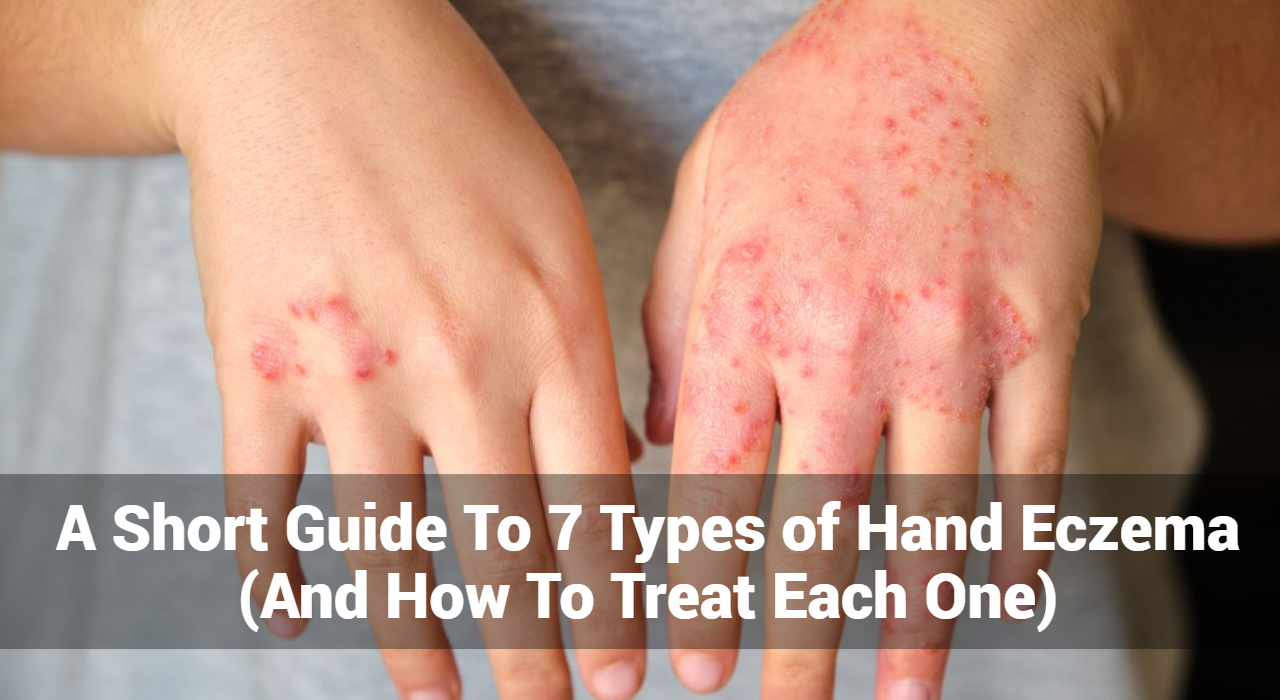
Los brotes de eccema se presentan con una variedad de síntomas, que a menudo varían en intensidad. Estas son las señales clave a tener en cuenta:
- Piel roja e inflamada
- Uno de los signos más notables de un brote de eccema son las zonas de piel rojas e hinchadas. Estas áreas pueden sentirse calientes al tacto y verse hinchadas.
- Picazón intensa
- La picazón es un síntoma característico del eczema. Durante un brote, la picazón puede volverse intensa y provocar un rascado constante que empeora la afección.
- Parches secos y escamosos
- Los brotes a menudo causan que la piel se vuelva extremadamente seca y escamosa. Estos parches pueden ser ásperos y desprenderse.
- Ampollas y supuración
- En algunos casos, se pueden formar pequeñas ampollas llenas de líquido. Estas ampollas pueden estallar, provocando supuración y formación de costras.
- Piel agrietada y dolorosa
- La piel muy seca puede agrietarse y crear fisuras dolorosas que son susceptibles a infecciones. Esto puede provocar más complicaciones si no se trata a tiempo.
- Piel engrosada
- Rascarse y frotarse crónicamente puede hacer que la piel se espese y desarrolle una textura coriácea, una condición conocida como liquenificación.
Realice un seguimiento y administre su tratamiento de eczema utilizando una aplicación de eczema completa
Descarga Eczemaless ahora
¿Cuáles son las causas comunes de los brotes de eczema en adultos?
Varios factores pueden desencadenar brotes de eccema en adultos, entre ellos:
- Irritantes ambientales
- Productos químicos: la exposición a productos químicos agresivos en productos de limpieza, jabones y detergentes puede irritar la piel.
- Contaminación: los contaminantes transportados por el aire pueden exacerbar los síntomas del eccema.
- Alérgenos
- Polen y polvo: los alérgenos comunes como el polen y los ácaros del polvo pueden provocar brotes de eczema.
- Caspa de mascotas: Las proteínas que se encuentran en la caspa de las mascotas pueden provocar reacciones alérgicas que provocan eccema.
- Las condiciones climáticas
- Clima frío: El aire seco y frío puede quitarle la humedad a la piel y provocar brotes.
- Clima cálido: El calor y el sudor pueden irritar la piel y provocar picazón.
- Estrés
- El estrés emocional puede empeorar los síntomas del eczema al desencadenar la respuesta inflamatoria del cuerpo.
- Dieta
- Ciertos alimentos, como los lácteos, las nueces y el trigo, pueden provocar eczema en algunas personas.
- Cambios hormonales
- Las fluctuaciones en los niveles hormonales, especialmente en las mujeres, pueden provocar brotes de eccema.
¿Cómo se pueden prevenir los brotes de eczema en adultos?
La prevención de los brotes de eczema implica una combinación de ajustes en el estilo de vida y rutinas de cuidado de la piel:
- Hidratar regularmente
- Utilice humectantes sin fragancia para mantener la piel hidratada y prevenir la sequedad. Aplicar inmediatamente después del baño para retener la humedad.
- Evite los desencadenantes
- Identifique y evite los desencadenantes conocidos, como alimentos, alérgenos e irritantes específicos. Llevar un diario puede ayudar a rastrear las causas de los brotes.
- Manejar el estrés
- Practique técnicas para reducir el estrés, como yoga, meditación y ejercicios de respiración profunda.
- Use ropa protectora
- Utilice guantes al manipular productos químicos o de limpieza. Use ropa holgada y transpirable para reducir la irritación de la piel.
- Utilice productos suaves para el cuidado de la piel
- Opte por jabones y detergentes hipoalergénicos y sin fragancias. Evite productos con productos químicos agresivos que puedan irritar la piel.
- Mantenga una dieta saludable
- Consuma una dieta equilibrada rica en frutas, verduras y ácidos grasos omega-3 para favorecer la salud de la piel.
- Mantente hidratada
- Bebe mucha agua para mantener tu piel hidratada de adentro hacia afuera.
- Monitorear las condiciones climáticas
- Proteja su piel en condiciones climáticas extremas usando un humidificador en climas fríos y secos y manteniéndose fresco en climas cálidos.
TENGA EL CONTROL DE SU ECZEMA
Utilice nuestra herramienta de inteligencia artificial para comprobar la gravedad del eczema y realizar un seguimiento de su progreso.



Remedios caseros para los ataques de eccema en adultos
Controlar los brotes de eccema en casa puede reducir significativamente las molestias y mejorar la salud de la piel. Si bien los tratamientos médicos suelen ser necesarios para los casos graves, muchas personas encuentran alivio a través de remedios naturales simples. A continuación se presentan algunos remedios caseros eficaces para controlar los brotes de eczema en adultos.
1. Hidratarse regularmente
La hidratación es clave para controlar el eccema. Mantener la piel hidratada ayuda a prevenir la sequedad y la descamación.
- Utilice humectantes espesos: opte por cremas o ungüentos espesos en lugar de lociones. Busque productos que contengan ingredientes como ceramidas, glicerina o ácido hialurónico.
- Aplicar después del baño: Aplique crema hidratante inmediatamente después del baño para retener la humedad.
2. Baños tibios
Los baños calmantes pueden ayudar a aliviar la picazón y la inflamación.
- Baños de avena: Agregar avena coloidal a un baño tibio puede calmar la piel y reducir la picazón. La avena tiene propiedades antiinflamatorias que pueden brindar alivio.
- Baños de sal de Epsom: Los baños de sal de Epsom o de sal del Mar Muerto pueden ayudar a reducir la inflamación y promover la curación.
3. Aceite de coco
El aceite de coco tiene propiedades antimicrobianas y antiinflamatorias.
- Cómo utilizar: Aplique aceite de coco virgen directamente en las áreas afectadas para ayudar a hidratar y calmar la piel.
4. Áloe Vera
El gel de aloe vera es conocido por sus propiedades calmantes y curativas.
- Cómo utilizar: Aplique gel de aloe vera puro de la planta o use un gel comprado en una tienda con un mínimo de aditivos. Esto puede ayudar a reducir el enrojecimiento y la picazón.
5. Miel
La miel es un agente antibacteriano y antiinflamatorio natural.
- Cómo utilizar: Aplique miel cruda en las áreas afectadas y déjela actuar durante 20 a 30 minutos antes de enjuagar. Esto puede ayudar a promover la curación y reducir los brotes.
6. Vinagre de sidra de manzana
El vinagre de sidra de manzana puede ayudar a restaurar la acidez natural de la piel y combatir las bacterias.
- Cómo utilizar: Diluya el vinagre de sidra de manzana con partes iguales de agua y aplíquelo sobre la piel con un algodón. Enjuague después de 5-10 minutos. Tenga cuidado, ya que puede picar en la piel abierta o agrietada.
7. Aceite de árbol de té
El aceite de árbol de té tiene propiedades antiinflamatorias y antisépticas.
- Cómo utilizar: Diluya unas gotas de aceite de árbol de té con un aceite portador (como aceite de coco o de oliva) y aplíquelo en las zonas afectadas. Evite el uso de aceite de árbol de té sin diluir directamente sobre la piel, ya que puede causar irritación.
8. Ajustes dietéticos
Los cambios saludables en la dieta pueden tener un impacto positivo en el tratamiento del eccema.
- Alimentos antiinflamatorios: incluya alimentos ricos en ácidos grasos omega-3 (como pescado, semillas de lino y nueces), antioxidantes (como bayas, verduras de hojas verdes y nueces) y probióticos (como yogur y alimentos fermentados).
- Evite los desencadenantes: identifique y evite los alimentos que desencadenan los ataques de asma. Los desencadenantes comunes incluyen lácteos, gluten y alimentos procesados.
9. Terapia de envoltura húmeda
Las envolturas húmedas pueden ayudar a hidratar y calmar la piel muy seca.
- Cómo utilizar: Después de aplicar crema hidratante o medicamento, cubra el área afectada con un paño húmedo o una venda. Luego, cubrir con una capa seca. Dejar actuar durante varias horas o toda la noche.
10. Manejar el estrés
Las técnicas de manejo del estrés pueden ayudar a reducir la frecuencia y gravedad de los brotes.
- Técnicas de relajación: practique yoga, meditación, ejercicios de respiración profunda u otras técnicas de relajación para controlar el estrés.
11. Mantenga una higiene adecuada
Las buenas prácticas de higiene pueden prevenir infecciones y reducir los brotes.
- Limpiadores suaves: use limpiadores suaves y sin fragancias que no despojen a la piel de sus aceites naturales.
- Evite el agua caliente: use agua tibia para bañarse y evite las duchas calientes, que pueden resecar la piel.
12. Opciones de ropa
Elegir la ropa adecuada puede ayudar a minimizar la irritación de la piel.
- Telas suaves: Use ropa holgada hecha de telas suaves como el algodón. Evite materiales ásperos como la lana.
- Tejidos transpirables: elija tejidos transpirables para reducir la sudoración y la irritación.
Conclusión
Al comprender los desencadenantes y síntomas comunes de los brotes de eccema, los adultos pueden tomar medidas proactivas para controlar su afección y prevenir los brotes. La hidratación regular, evitar los desencadenantes conocidos, controlar el estrés y utilizar productos suaves para el cuidado de la piel son estrategias clave para mantener una piel sana. Si continúa experimentando brotes graves, consulte a un dermatólogo para conocer opciones de tratamiento personalizadas.
Realice un seguimiento y administre su tratamiento de eczema utilizando una aplicación de eczema completa
Descarga Eczemaless ahora