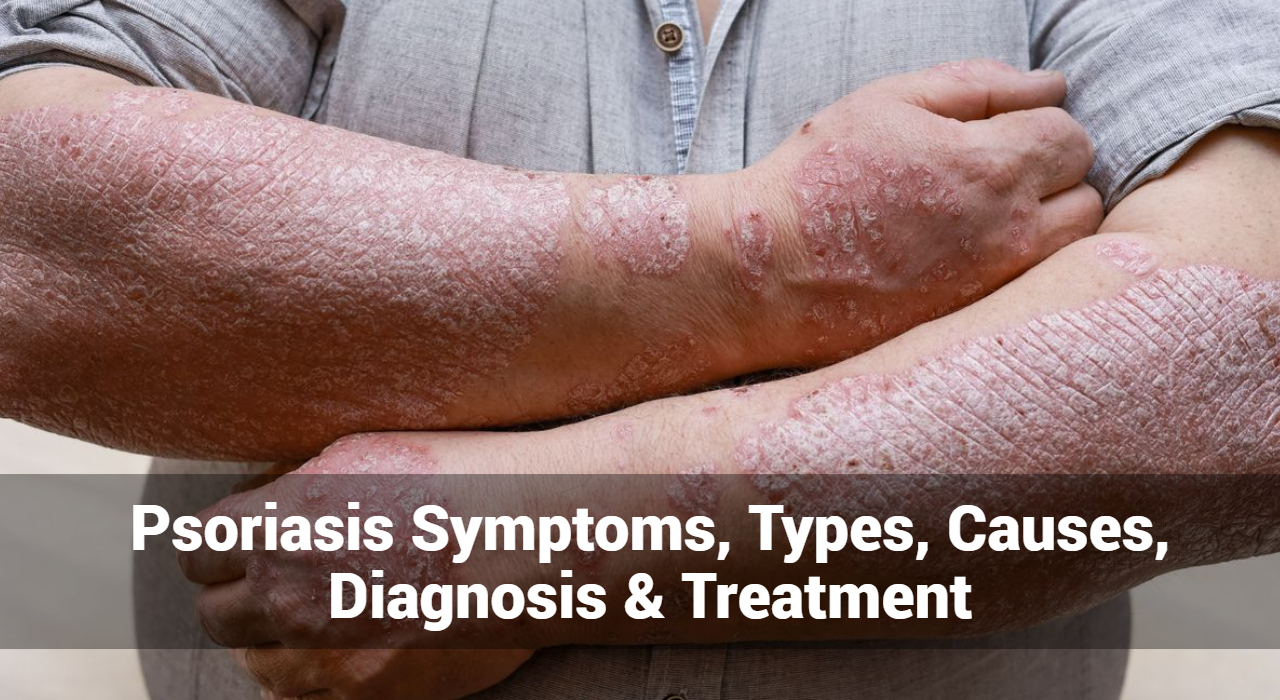
Psoriasis is a chronic autoimmune condition that affects the skin, causing red, scaly patches and discomfort for millions of people worldwide. Understanding the symptoms of psoriasis is crucial for early detection and effective management of the condition. In this guide, we’ll explore the common symptoms, types, causes, diagnosis, and treatment options for psoriasis.
Common Symptoms of Psoriasis:
- Red, Raised Patches: One of the hallmark symptoms of psoriasis is the presence of red, raised patches of skin, often covered with silvery-white scales. These patches, known as plaques, can appear anywhere on the body but are commonly found on the scalp, elbows, knees, and lower back.
- Itching and Discomfort: Psoriasis plaques can be itchy, tender, or sore, causing discomfort and irritation for affected individuals. Scratching the affected areas may worsen symptoms and lead to skin damage or infection.
- Thickened or Pitted Nails: In some cases, psoriasis can affect the nails, causing changes such as thickening, pitting (small dents or depressions), or separation of the nail from the nail bed. Nail psoriasis can be painful and may impact the appearance and function of the nails.
- Joint Pain and Swelling: Psoriasis is associated with a type of arthritis called psoriatic arthritis, which can cause joint pain, stiffness, and swelling, particularly in the fingers, toes, wrists, ankles, and lower back. Psoriatic arthritis can develop in individuals with psoriasis, leading to additional complications.
- Scalp Psoriasis: Psoriasis can also affect the scalp, causing red, scaly patches and flaking skin. Scalp psoriasis may be mistaken for dandruff but tends to be more persistent and difficult to treat.
What Are The Types of Psoriasis?
La psoriasis es una enfermedad autoinmune crónica que afecta a millones de personas en todo el mundo y se caracteriza por el rápido crecimiento de las células de la piel, lo que provoca manchas rojas y escamosas y malestar. Si bien la psoriasis en placas es la forma más común, existen varios otros tipos de psoriasis, cada uno con sus características y síntomas únicos. Comprender los diferentes tipos de psoriasis es fundamental para un diagnóstico preciso y un tratamiento eficaz. En este artículo, exploraremos los distintos tipos de psoriasis, sus síntomas y enfoques de tratamiento.
1. Psoriasis en placas: la psoriasis en placas, también conocida como psoriasis vulgar, es la forma más común de psoriasis y representa aproximadamente el 80% de los casos. Se presenta como manchas de piel rojas y elevadas cubiertas de escamas de color blanco plateado, conocidas como placas. Estas placas pueden aparecer en cualquier parte del cuerpo, pero comúnmente afectan el cuero cabelludo, los codos, las rodillas y la zona lumbar. La psoriasis en placas puede causar picazón e incomodidad, y rascarse las áreas afectadas puede causar sangrado o irritación.
2. Psoriasis guttata: la psoriasis guttata se caracteriza por pequeñas manchas rojas o lesiones esparcidas por todo el cuerpo, que se asemejan a gotas o lágrimas. Este tipo de psoriasis a menudo se desarrolla repentinamente, especialmente en niños y adultos jóvenes, y comúnmente se desencadena por infecciones bacterianas como las infecciones de garganta estreptocócicas. La psoriasis guttata puede resolverse por sí sola o convertirse en otras formas de psoriasis con el tiempo.
3. Psoriasis inversa: la psoriasis inversa afecta los pliegues de la piel y las áreas de fricción, como las axilas, la ingle, debajo de los senos y alrededor de los genitales. A diferencia de la psoriasis en placas, que se presenta como placas elevadas, la psoriasis inversa aparece como manchas rojas y suaves de piel irritada. Puede verse exacerbado por la sudoración y la fricción y puede causar molestias o dolor debido a su ubicación en zonas sensibles.
4. Psoriasis pustulosa: la psoriasis pustulosa se caracteriza por la presencia de ampollas llenas de pus rodeadas de piel enrojecida e inflamada. Estas ampollas, conocidas como pústulas, pueden estar localizadas o generalizadas y aparecer en las manos, los pies u otras partes del cuerpo. La psoriasis pustulosa puede ser dolorosa y puede ir acompañada de fiebre, escalofríos u otros síntomas sistémicos. Existen varios subtipos de psoriasis pustulosa, incluida la psoriasis pustulosa generalizada y la pustulosis palmoplantar.
5. Psoriasis eritrodérmica: la psoriasis eritrodérmica es la forma menos común pero más grave de psoriasis, caracterizada por enrojecimiento generalizado, descamación e inflamación de la piel. Puede cubrir toda la superficie del cuerpo y puede ir acompañada de picazón, ardor o dolor intensos. La psoriasis eritrodérmica es una emergencia médica y requiere atención médica inmediata debido al riesgo de complicaciones como deshidratación, infección y cambios en la temperatura corporal.
6. Psoriasis ungueal: La psoriasis ungueal afecta las uñas provocando cambios en su apariencia y textura. Los síntomas comunes incluyen picaduras (pequeñas abolladuras o depresiones), decoloración, engrosamiento, desmoronamiento o separación de la uña del lecho ungueal. La psoriasis ungueal puede ser dolorosa y afectar la apariencia y función de las uñas, provocando dificultades con las actividades de la vida diaria.
Enfoques de tratamiento: El tratamiento para la psoriasis varía según el tipo, la gravedad y las características individuales de la afección. Puede incluir tratamientos tópicos como corticosteroides, análogos de la vitamina D y retinoides, fototerapia (fototerapia), medicamentos sistémicos como metotrexato o agentes biológicos y modificaciones del estilo de vida. Además, se pueden utilizar terapias dirigidas y tratamientos alternativos para controlar síntomas o complicaciones específicos asociados con la psoriasis.
La psoriasis es una afección compleja y multifacética con varios tipos y presentaciones. Al comprender los diferentes tipos de psoriasis y sus características únicas, las personas pueden reconocer mejor los síntomas, buscar atención médica adecuada y desarrollar planes de tratamiento personalizados con sus proveedores de atención médica. Si usted o un ser querido experimenta síntomas de psoriasis, consulte con un dermatólogo o profesional de la salud para obtener un diagnóstico preciso y un tratamiento integral adaptado a sus necesidades.
Causas y desencadenantes de la psoriasis:
No se comprende completamente la causa exacta de la psoriasis, pero se cree que implica una combinación de factores genéticos, inmunitarios y ambientales. Los desencadenantes comunes de los brotes de psoriasis incluyen:
- Estrés: el estrés emocional o el trauma pueden exacerbar los síntomas de la psoriasis o desencadenar brotes en algunas personas.
- Infecciones: las infecciones bacterianas o virales, particularmente las infecciones estreptocócicas, pueden desencadenar la psoriasis guttata o exacerbar los síntomas de la psoriasis existente.
- Lesiones en la piel: los traumatismos o lesiones en la piel, como cortes, quemaduras o picaduras de insectos, pueden desencadenar el desarrollo de lesiones de psoriasis (conocido como fenómeno de Koebner).
- Ciertos medicamentos: algunos medicamentos, incluidos los betabloqueantes, el litio, los medicamentos contra la malaria y los corticosteroides, pueden exacerbar o desencadenar los síntomas de la psoriasis en personas susceptibles.
- Tabaquismo y alcohol: fumar y el consumo excesivo de alcohol se han relacionado con un mayor riesgo de desarrollar psoriasis y pueden empeorar los síntomas existentes.
Realice un seguimiento y administre su tratamiento de eczema utilizando una aplicación de eczema completa
Descarga Eczemaless ahora
¿Qué parte de mi cuerpo afectará la psoriasis?
La psoriasis puede afectar varias partes del cuerpo, entre ellas:
- Piel: el sitio más común de psoriasis es la piel. Las lesiones de psoriasis, conocidas como placas, pueden aparecer en cualquier parte del cuerpo, pero a menudo se desarrollan en los codos, las rodillas, el cuero cabelludo, la zona lumbar y las nalgas. Otras áreas comúnmente afectadas incluyen las palmas de las manos, las plantas de los pies, las uñas y la cara.
- Cuero cabelludo: la psoriasis del cuero cabelludo es común y puede causar manchas rojas y escamosas y descamación de la piel en el cuero cabelludo. Puede extenderse más allá de la línea del cabello hasta la frente, el cuello y las orejas.
- Uñas: La psoriasis puede afectar las uñas, provocando cambios en su apariencia y textura. Los síntomas pueden incluir picaduras (pequeñas abolladuras o depresiones), decoloración, engrosamiento, desmoronamiento o separación de la uña del lecho ungueal.
- Articulaciones: la psoriasis se asocia con un tipo de artritis llamada artritis psoriásica, que afecta las articulaciones. La artritis psoriásica puede causar dolor, rigidez e hinchazón en las articulaciones, especialmente en los dedos de las manos y los pies, las muñecas, los tobillos y la zona lumbar.
- Pliegues cutáneos: la psoriasis inversa afecta los pliegues cutáneos y las áreas de fricción, como las axilas, la ingle, debajo de los senos y alrededor de los genitales. Aparece como manchas rojas y suaves de piel irritada.
- Cara: aunque es menos común, la psoriasis puede afectar la cara y provocar enrojecimiento, descamación y malestar. Puede afectar las cejas, los párpados, los pliegues nasolabiales (los pliegues que van desde los lados de la nariz hasta las comisuras de la boca) y las orejas.
- Área genital: la psoriasis también puede afectar el área genital, provocando manchas rojas y escamosas y malestar. Puede resultar especialmente difícil gestionar esta zona tan sensible.
La psoriasis puede variar ampliamente en su presentación y gravedad de persona a persona. Algunas personas pueden tener síntomas leves que solo afectan áreas pequeñas del cuerpo, mientras que otras pueden experimentar una afectación y complicaciones más extensas. Es esencial trabajar en estrecha colaboración con un proveedor de atención médica, como un dermatólogo, para desarrollar un plan de tratamiento personalizado adaptado a sus necesidades y síntomas específicos.
¿Cómo se diagnostica la psoriasis?
La psoriasis generalmente se diagnostica basándose en una combinación de evaluación clínica, examen físico y, a veces, pruebas adicionales. Así es como se diagnostica la psoriasis:
- Historial médico: su proveedor de atención médica comenzará por tomar un historial médico detallado, que incluya información sobre sus síntomas, cualquier afección o tratamiento previo de la piel, antecedentes familiares de psoriasis u otros trastornos autoinmunes y cualquier posible desencadenante o factor exacerbante.
- Examen físico: durante un examen físico, su proveedor de atención médica inspeccionará cuidadosamente su piel, uñas y cuero cabelludo en busca de signos característicos de psoriasis, como parches rojos y elevados cubiertos con escamas de color blanco plateado (psoriasis en placas), picaduras o decoloración de las uñas. o enrojecimiento y descamación del cuero cabelludo.
- Biopsia de piel: en algunos casos, se puede realizar una biopsia de piel para confirmar el diagnóstico de psoriasis y descartar otras afecciones de la piel con síntomas similares. Durante una biopsia de piel, un dermatopatólogo toma una pequeña muestra de tejido cutáneo de una lesión psoriásica y la examina bajo un microscopio.
- Diagnóstico diferencial: su proveedor de atención médica también considerará otras afecciones de la piel que pueden parecerse a la psoriasis, como eccema, dermatitis seborreica, pitiriasis rosada, liquen plano o infecciones por hongos. El diagnóstico diferencial puede ser un desafío, ya que algunas afecciones de la piel pueden coexistir con la psoriasis o imitarla.
- Evaluación de artritis psoriásica: si tiene síntomas que sugieren artritis psoriásica, como dolor, rigidez o hinchazón en las articulaciones, su proveedor de atención médica puede realizar evaluaciones adicionales, incluido un examen físico de las articulaciones, estudios de imágenes (como radiografías o ultrasonido). ), o análisis de sangre para evaluar la inflamación y la función inmune.
- Pruebas adicionales: en algunos casos, se pueden solicitar pruebas adicionales para evaluar la gravedad de la psoriasis o controlar su impacto en otros sistemas de órganos. Estos pueden incluir análisis de sangre para evaluar los niveles de marcadores inflamatorios, pruebas de función hepática (especialmente si se están considerando medicamentos sistémicos) o estudios de imágenes para evaluar la participación de las articulaciones en la artritis psoriásica.
En general, el diagnóstico de psoriasis se basa en una combinación de hallazgos clínicos, examen físico y, a veces, pruebas o procedimientos adicionales. Es esencial consultar con un dermatólogo o proveedor de atención médica para obtener un diagnóstico preciso y un manejo adecuado de la psoriasis y cualquier síntoma o complicación asociada. El diagnóstico y el tratamiento tempranos pueden ayudar a controlar los síntomas, prevenir complicaciones y mejorar la calidad de vida de las personas que viven con psoriasis.
¿Cuáles son las opciones de tratamiento para la psoriasis?
Si bien no existe cura para la psoriasis, existen varias opciones de tratamiento disponibles para ayudar a controlar los síntomas y mejorar la calidad de vida:
- Tratamientos tópicos: estos incluyen corticosteroides, análogos de la vitamina D, retinoides, preparaciones de alquitrán de hulla y humectantes aplicados directamente sobre la piel para reducir la inflamación y la descamación.
- Fototerapia (terapia de luz): La fototerapia implica exponer la piel a luz ultravioleta (UV) bajo supervisión médica, lo que puede ayudar a retardar el crecimiento de las células de la piel y reducir la inflamación.
- Medicamentos sistémicos: para la psoriasis de moderada a grave, se pueden recetar medicamentos orales o inyectables para inhibir el sistema inmunológico y reducir la inflamación. Estos incluyen metotrexato, ciclosporina, acitretina y agentes biológicos.
- Modificaciones del estilo de vida: los cambios en el estilo de vida, como la reducción del estrés, mantener un peso saludable, dejar de fumar y limitar el consumo de alcohol, pueden ayudar a mejorar los síntomas de la psoriasis y la salud en general.
- Terapias alternativas: algunas personas encuentran alivio de los síntomas de la psoriasis mediante terapias alternativas como la acupuntura, la meditación, los suplementos dietéticos y los remedios a base de hierbas. Sin embargo, es fundamental consultar con un profesional de la salud antes de probar cualquier tratamiento alternativo.
Conclusión:
La psoriasis es una afección autoinmune crónica que afecta la piel, las uñas y las articulaciones, provocando manchas rojas y escamosas, malestar y angustia emocional en las personas afectadas. Al comprender los síntomas, tipos, causas, diagnóstico y opciones de tratamiento de la psoriasis, las personas pueden controlar mejor la afección y mejorar su calidad de vida. Si usted o un ser querido experimenta síntomas de psoriasis, consulte con un dermatólogo o proveedor de atención médica para obtener un diagnóstico preciso y un plan de tratamiento personalizado.